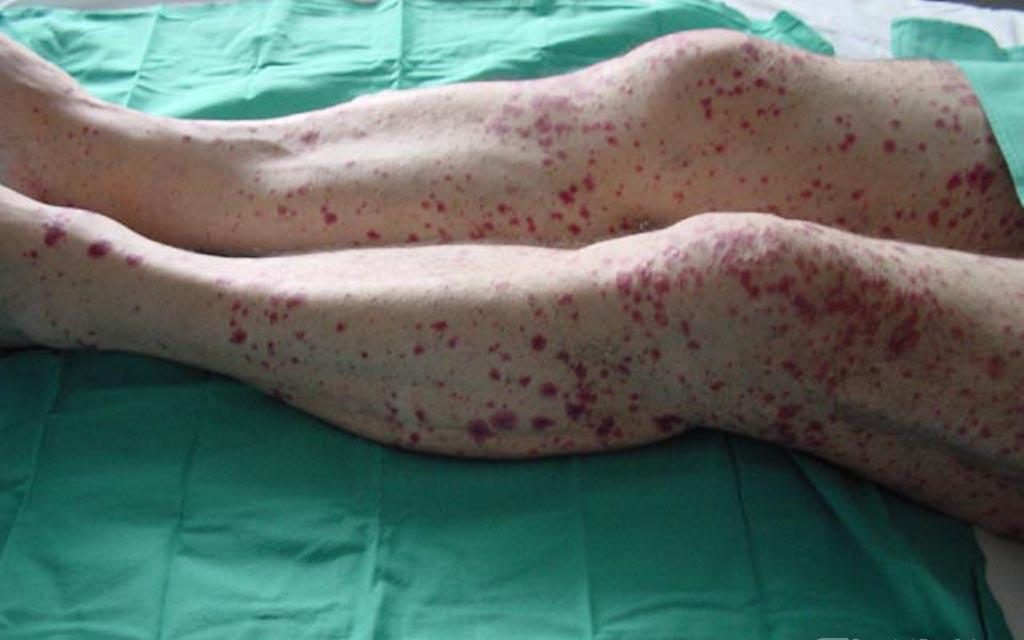
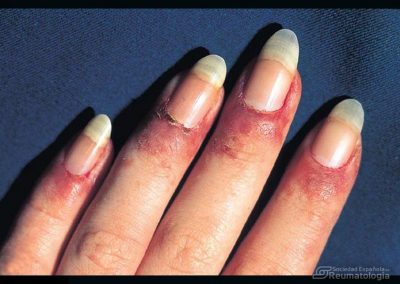
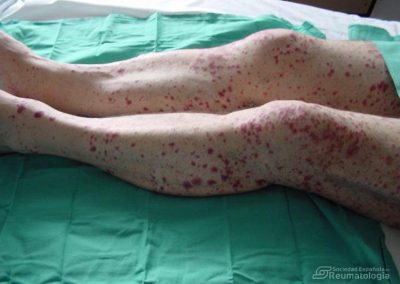
Las vasculitis se definen como un grupo de enfermedades y síndromes que cursan con inflamación de los vasos sanguíneos (arterias, arteriolas, capilares, vénulas y venas), que ocasionan una disminución del flujo vascular o incluso una interrupción completa del mismo.
Se presentan si el sistema inmunitario, que en condiciones normales nos defiende de agentes externos, ataca los vasos sanguíneos por equivocación. Se presentan como una enfermedad primaria, o en ocasiones, son secundarias a otra enfermedad. Pueden limitarse sólo a la piel (vasculitis cutánea) o afectar simultáneamente a varios órganos y aparatos (vasculitis sistémicas).
Las complicaciones dependen de los vasos sanguíneos, órganos o sistemas que estén afectados.
¿QUÉ TIPOS DE VASCULITIS EXISTEN?
En función de la localización de los vasos afectados, su diferente tamaño y los distintos hallazgos histológicos objetivados en la biopsia (en la que predominará la lesión necrosante o la granulomatosa) se han identificado múltiples tipos de vasculitis, dentro de las cuales destacan:
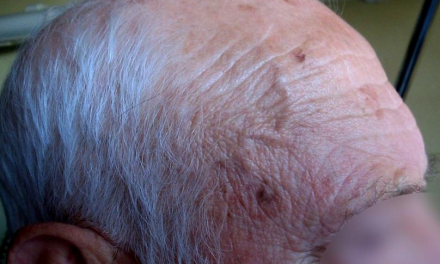
1) Arteritis de células gigantes, arteritis de la temporal o enfermedad de Horton.
2) Arteritis de Takayasu.
3) Poliarteritis nodosa (PAN).
4) Enfermedad de Kawasaki
5) Poliangeítis microscópica (PAM).
6) Granulomatosis eosinofílica con poliangeítis (Churg- Strauss).
7) Vasculitis por hipersensibilidad.
8) Granulomatosis con poliangeítis (Wegener).
9) Enfermedad de Behçet.
10) Otras.
En términos generales, son enfermedades infrecuentes. La vasculitis por hipersensibilidad es la forma más común de vasculitis en la práctica clínica, seguida de la arteritis de células gigantes.
¿POR QUÉ SE PRODUCEN LAS VASCULITIS?
El origen de esta patología permanece todavía incierto, salvo en el caso de la vasculitis leucocitoclástica por hipersensibilidad, en la que se puede identificar una causa desencadenante (fármacos, infecciones víricas o bacterianas, o proteínas heterólogas en el caso de la enfermedad del suero).
Las vasculitis pueden desarrollarse prácticamente en cualquier edad, aunque con algunos matices. La enfermedad de Behçet y la arteritis de Takayasu suelen aparecer en torno a los 20-30 años. Otras como PAN, PAM, enfermedad de Buerger, granulomatosis eosinofílica con poliangeítis (Churg- Strauss), granulomatosis con poliangeítis (Wegener) afectan predominantemente a pacientes entre 40 y 60 años de edad. En los extremos se sitúan la enfermedad de Kawasaki que afecta a niños y adolescentes y la arteritis de células gigantes que afecta sobre todo a ancianos.
¿QUÉ SÍNTOMAS PRODUCEN?
Los síntomas generales de estas enfermedades inflamatorias suelen ser fiebre, cansancio, pérdida de peso, afectación del estado general y manifestaciones clínicas locales, como consecuencia de la disminución del flujo sanguíneo que se traduce en isquemia o infarto visceral por oclusión de los vasos sanguíneos (síntomas neurológicos, dolor abdominal, compromiso renal, etc.).
¿CÓMO SE DIAGNOSTICAN?
El médico diagnosticará una vasculitis en base a los signos y síntomas que presenta el paciente, la historia clínica, un examen físico y los resultados de las pruebas realizadas.
El diagnóstico es complejo y habitualmente requiere de muchas pruebas complementarias. Son de interés las pruebas analíticas sugestivas de vasculitis como los ANCAs (anticuerpos anticitoplasma de neutrófilo) asociados a las vasculitis necrotizantes sistémicas (Granulomatosis de Wegener o Poliangeítis microscópica). En ocasiones se realizan ecografías doppler o angiografías para comprobar la existencia, localización o grado de la obstrucción vascular. Pero sin duda, la confirmación histológica con una biopsia es el método diagnóstico ideal. Se realiza del lugar más accesible y de mayor rendimiento diagnóstico, como la biopsia de la arteria temporal para la arteritis de células gigantes o la biopsia cutánea en el caso de vasculitis con afectación de la piel. En las vasculitis necrotizantes sistémicas se realizan, entre otras, biopsias de nervio sural, de músculo, e incluso renal o pulmonar.
¿CUÁL ES EL PRONÓSTICO?
El pronóstico depende del tipo de vasculitis, los órganos afectados, la rapidez con que avanza y la gravedad de la enfermedad.
TRATAMIENTO
El tratamiento debe ser individualizado y por lo general, funciona bien si se empieza de forma temprana. El tratamiento de la vasculitis dependerá del tipo de vasculitis, los órganos que están afectados y la gravedad del trastorno.
En algunos casos, la vasculitis puede entrar en remisión, lo que significa que la afección no está activa, pero puede volver o se puede exacerbar en algún momento. Algunas veces la vasculitis es crónica (persistente) y nunca entra en remisión. Por lo general, el tratamiento a largo plazo con medicamentos es capaz de controlar los signos y síntomas de la vasculitis crónica.
En muy pocas ocasiones, la vasculitis no responde bien al tratamiento. Esto puede causar discapacidad o incluso la muerte.
Entre los medicamentos que se usan para tratar la vasculitis destacan los esteroides a dosis medias o altas y otros inmunosupresores como la azatioprina, el metotrexato, la ciclofosfamida o el micofenolato, entre otros. Estos fármacos, por su complejidad y posibles efectos secundarios exigen un conocimiento exhaustivo por parte del médico que los maneja con una vigilancia estrecha y rigurosa.
Se pueden usar otros tratamientos para ciertos tipos de vasculitis. Por ejemplo, el tratamiento estándar para la enfermedad de Kawasaki es dosis altas de aspirina e inmunoglobulinas.